Что означают лейкоциты в мазке при беременности. Методы народной терапии от лейкоцитов при беременности
В период вынашивания беременности будущая мама становится на учёт в женской консультации по месту жительства (или по своему выбору) и регулярно проходит плановые обследования у лечащего акушера-гинеколога. Для контроля состояния детородных органов - влагалища, матки, придатков - периодически, согласно установленному графику, она сдаёт урогенитальные мазки. Один из определяемых показателей этих анализов - количество в поле зрения лейкоцитов. Что это за частицы, и каково их предназначение? Какая норма содержания белых кровяных телец в мазках на флору? И что означают отклонения от нормы в большую или меньшую сторону? Как диагностировать и лечить лейкоцитоз при беременности.
Белые кровяные тельца и фагоцитоз
Лейкоциты - это группа иммунных кровяных клеток, не имеющих собственной окраски. Они могут проникать через стенки капилляров, а потому встречаются не только в крови, но и в межклеточном пространстве тканей, на слизистых. Их называют ещё «белые кровяные тельца». Они эффективное оружие иммунной системы в борьбе с опасными микроорганизмами.
Лейкоциты не имеют собственной окраски, а потому их называют белыми кровяными тельцами
Лейкоциты захватывают частицы патогенной микрофлоры (клетки вирусов или бактерий), попадающие извне, либо собственные кровяные частицы с каким-либо дефектом. Они продуцируют специальные антитела и ферменты, которые разрушают эти клетки. При этом белые иммунные тельца растут и, выполнив свою защитную миссию, сами разрушаются.
Этот процесс называют фагоцитозом, он протекает в сопровождении воспаления и отёка тканей, характеризуется повышением местной температуры, часто болевым синдромом. К очагу воспаления, реагируя на повышение температуры, стремятся новые белые клетки, а погибшие лейкоциты образуют белёсый или серовато-зеленоватый гнойный налёт вокруг.
Лейкоциты осуществляют специфическую (от определённого вида патогенов) и неспецифическую (т. е. общую) защиту организма при проникновении в него любых агрессивных агентов - вирусов, спор грибов, токсинов, бактерий, аллергенов и т. п.

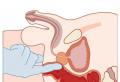
Забор биоматериала для анализа производится с помощью специальных гинекологических инструментов - и лучше купить одноразовые в аптеке
Анализы: когда и как сдаются
При отсутствии осложнений течения беременности и жалоб женщины на выделения из влагалища, дискомфорт либо боли внизу живота, урогенитальный мазок на флору (и содержание лейкоцитов в т. ч.) будущая мама сдаёт 2 или 3 раза:
- с 4 по 10 неделю беременности - после постановки на учёт в ЖК;
- в 29 или 30 недель - когда приходит время оформлять декретный отпуск;
- на 36 неделе - перед родоразрешением.
Если во время очередного планового профилактического осмотра беременной гинеколог обнаруживает какие-либо симптомы, осложнения, отклонения от нормы, либо у женщины имеются те или иные жалобы, обязательно назначаются дополнительные обследования.
Необходима определённая подготовка к сдаче мазка для получения наиболее точных результатов анализа.
- В течение двух суток перед посещением ЖК обязательно воздержитесь от половых контактов.
- 48 часов перед забором анализа нельзя спринцеваться.
- За сутки прекратите использование любых вагинальных препаратов: свечей, мазей-кремов, таблеток.
- Подмыться можно накануне приёма у врача - тёплой водой, не используя мыло или другие средства интимной гигиены.
- Последнее мочеиспускание у вас должно состояться минимум за 2–2,5 часа до сдачи биоматериала из половых органов.
При кровяных выделениях урогенитальные мазки не сдаются - они могут значительно искажать результаты. Если перед анализом плохо подмыться или заниматься сексом, белых кровяных телец в мазке может обнаружиться значительно больше, и такое исследование нельзя будет считать достоверным.
Процедура сдачи урогенитального мазка включает в себя забор биоматериала не только из влагалища, также из шейки матки и уретры (V, C, U). И показатели каждой пробы будут несколько отличаться, что нормально и физиологически обосновано. Врач должен использовать только стерильные (лучше одноразовые) инструменты - ложку Фолькмана, шпатель Эйра, марлевый тампон, предметные стёкла.
В лаборатории высохший на предметных стёклах биоматериал перед его изучением подвергают окрашиванию - специальные красители способствуют тому, чтобы белые клетки крови, патогены и транзисторная (условно-патогенная) флора стали отчётливо видны. Количество лейкоцитов определяется по концентрации этих иммунных частиц крови в поле зрения под микроскопом.

Для определения в мазке разных видов микроорганизмов используются специальные красители
Зачем определяют уровень лейкоцитов в мазке при беременности
Содержание белых кровяных телец в мазке необходимо контролировать для того, чтобы своевременного выявлять развитие в организме грибковой, бактериальной, вирусной инфекций. А также воспалённых очагов в местах роста и размножения патогенов. Чем раньше заболевание диагностировано, тем легче оно поддаётся лечению. Во время вынашивания ребёнка здоровье органов мочеполовой сферы особенно важно, так как любые воспаления в них приводят к осложнениям течения беременности. Из влагалища патогены могут распространяться в полость матки и проникать в околоплодные воды, становясь причиной инфицирования эмбриона и даже самопроизвольного аборта.
В местах развития патогенной микроскопической флоры белых кровяных клеток становится в разы больше. А потому их концентрацию в биоматериале мазка можно считать показателем, определяющим наличие либо отсутствие очагов заражения и размножения патогенных, болезнетворных частиц в половых, детородных, органах (и не только, так как некоторые инфекции проникают в системный кровоток и поражают весь организм). Если содержание лейкоцитов в мазке (крови, моче) значительно превышает нормативное значение, медики диагностируют лейкоцитоз.
Лейкоцитоз может носить как физиологический характер - при беременности и перед родами уровень белых кровяных клеток обычно несколько повышается - это нормальная реакция иммунной системы на процессы, протекающие в организме. Так и патологический - когда имеет место инфицирование и, как следствие, воспаление с увеличением числа лейкоцитов, по сравнению с допустимой для будущих мам нормой, в несколько раз.
Провоцируют воспалительные процессы женских половых и других органов:
- грибы рода Кандида - они становятся причиной развития кандидоза или молочницы;
- актиномицеты - актиномикоза, а гарднереллы - гарднереллёза;
- трихомонады - трихомониаза, а хламидии - хламидиоза;
- микоплазмы - микоплазмоза, а грамотрицательные микробы уреаплазмы - уреаплазмоза;
- гонококки - гнойного воспаления мочевых путей гонореи, а палочки Коха - туберкулёза;
- амёбы - амёбиаза, дизентерии в кишечнике, а грамотрицательные плеоморфные бациллы Klebsiella granulomatis (тельца Донована) - паховой гранулёмы или донованоза;
- бледная трепонема, вызывающая хроническое системное венерическое заболевание сифилис, и цитомегаловирус, относящийся к разновидностям герпеса;
- ВПЧ, ВИЧ (вирусы, провоцирующие раковые заболевания половых органов и развитие синдрома иммунодефицита) и т. д.
Идентифицировать возбудителей и диагностировать инфекционные заболевания помогают дополнительные обследования. Их назначает врач на основании результатов лабораторных исследований микрофлоры влагалища:
- бактериологический посев - выявляет вредоносные бактерии, которые, размножаясь, способны вызывать воспалительные процессы;
- ПЦР - полимеразная цепная реакция - позволяет обнаружить в исследуемом материале любую ДНК и РНК, считается наиболее точным методом выявления скрытой вирусной и любой другой инфекции;
- иммунологические исследования - определяет количество в крови иммунных клеток и антител, дают возможность оценить, насколько иммунная система задействована, напряжена в момент сдачи анализа.
Лабораторные анализы определяют также чувствительность обнаруженных микроорганизмов к антибактериальным средствам, что принципиально важно для назначения максимально эффективного лечения.
Во время вынашивания ребёнка иммунитет женщины может снижаться из-за перестройки систем организма и нестабильности содержания гормонов в крови. Вследствие чего обостряются вялотекущие и хронические воспаления, активизируется рост патогенов и микроорганизмов транзисторной микрофлоры. Заражение может иметь место и непосредственно во время вынашивания беременности. Поэтому контроль лейкоцитов в мазке и состояния микрофлоры влагалища проводится от момента постановки будущей мамы на учёт в женской консультации (ЖК) и до родоразрешения несколько раз.

Концентрация лейкоцитов в мазке определяется по количеству белых кровяных телец в поле зрения на стекле под микроскопом
Норма для будущих мам
Об инфицировании, развитии патогенной микрофлоры и воспалении в местах её дислокации свидетельствует содержание белых кровяных телец в мазке более 20–25 единиц в поле зрения. У разных женщин показатели будут отличаться - иммунная система у каждой работает по-разному. Превышение нормативных значений в несколько раз указывает на острое прогрессирующее течение заболевания.
Лейкоциты 10–15 единиц в поле зрения свидетельствуют о том, что у будущей мамы микрофлора влагалища в норме. Когда белых клеток крови в мазке совсем не обнаружено или их всего 3–5 единиц, можно предположить, что женщина активную и регулярную половую жизнь не ведёт, а местный иммунитет у неё находится в состоянии покоя.
Нарушают равновесие микросреды влагалища инфекция и воспаление - полезные лактобактерии при развитии патогенов погибают, постепенно замещаясь агрессивными вредными микробами, а в мазке изменяются не только показатели белых клеток крови.
На слизистой постепенно развивается дисбактериоз:
- концентрация эпителиальных клеток в биоматериале возрастает;
- снижение в мазке численности молочнокислых бактерий - симптом бактериального вагиноза;
- наличие дрожжеподобных грибов в качестве возбудителя воспаления определяет кандидоз;
- ключевые клетки - признак инфицирования слизистой гарднереллой;
- разрастание условно-патогенной флоры - грамположительных кокков (чаще всего это стафилококки либо стрептококки, или энтерококки) указывает на развитие кольпита (неспецифического вагинита);
- по количеству слизи в мазке при превалирующей транзисторной или патогенной микрофлоре также можно диагностировать воспалительный процесс и т. д.
Определение количества в вагинальном мазке лейкоцитов - первый этап диагностики инфекционных заболеваний органов мочеполовой системы, передающихся преимущественно половым путём, болезней желудочно-кишечного тракта, вызванных вредными микроорганизмами и других патологий.
Как медики расшифровывают результаты мазка
На основании показателей содержания в урогенитальном мазке лейкоцитов, патогенных и условно-патогенных микробов, молочнокислых бактерий, клеток эпителия, слизи и других микроорганизмов определяется степень чистоты слизистой внутренних половых органов - первая, вторая, третья либо четвёртая (от 5–10 ед. в поле зрения до 50 единиц или «сплошь»).
При первой и второй степени чистоты мазка никакие дополнительные обследования не назначаются. Третья и четвёртая степень чистоты требуют проведения дополнительной диагностики для уточнения диагноза и проведения адекватной терапии.
Беременной подобрать лечение очень сложно, так как многие антибактериальные препараты будущим мамам к применению не рекомендованы. Поэтому ни в коем случае нельзя заниматься самолечением - только врач, учитывая индивидуальные особенности женщины и все риски для плода, может разработать комплекс наиболее эффективных и безопасных терапевтических мероприятий.

Воспаление диагностируется не только по количеству лейкоцитов, учитывается также степень чистоты мазка и сопутствующая симптоматика
Отклонения от нормы - диагностика, причины, симптомы, последствия
Лейкоциты в мазке могут повышаться не только при патологиях и сбоях в работе органов репродуктивной системы. Поэтому часто среди дополнительных обследований числятся:
- УЗИ (ультразвуковое исследование) органов малого таза с использованием трансвагинального датчика, брюшной полости, почек;
- кольпоскопия - осмотр шейки матки под микроскопом для выявления дисплазии и новообразований;
- развёрнутый анализ крови - для определения концентрации лейкоцитов в системном кровотоке и других патологических изменений;
- исследования гормонального фона;
- копрограмма (анализ кала) - при подозрении на кишечную инфекцию и др.
Могут потребоваться консультации профильных специалистов:
- эндокринолога;
- нефролога;
- гастроэнтеролога;
- аллерголога;
- невролога и др.
- при ослаблении общего и местного иммунитета;
- при чрезмерном соблюдении правил интимной гигиены;
- при частых спринцеваниях;
- при длительном применении спермицидов в виде вагинальных таблеток, мазей или свечей;
- при химических ожогах (препаратами);
- при аллергических реакциях (на лекарства местного применения, сперму партнёра и т. п.);
- при физических повреждениях слизистых (ношение тесного белья, интенсивные занятия сексом);
- при несоблюдении правил личной гигиены;
- при переохлаждении;
- при венерических заболеваниях (передающихся половым путём) и других инфекциях;
- при патологиях иммунной, эндокринной и кроветворной системы;
- при дисбактериозе;
- при физическом и нервном переутомлении, чрезмерных нагрузках;
- при воспалении в цервикальном или мочеиспускательном канале (цервиците, уретрите);
- при воспалительных процессах на слизистой матки (эндометрите), влагалища (кольпите, вагините);
- при воспалении придатков - маточных труб и яичников (сальпингоофорите);
- при опухолях органов выделительной системы и половой сферы.
- в течение суток после занятий сексом и некоторое время после самопроизвольного аборта;
- после терапии антибактериальными средствами и химиотерапии;
- после хирургических вмешательств;
- при общих заболеваниях и патологиях внутренних органов - сахарном диабете, нарушениях функции щитовидной или поджелудочной железы, мочекаменной болезни, невралгии и др.
У беременных некоторое повышение лейкоцитов в выделениях из влагалища может считаться явлением нормальным, физиологическим. Под воздействием гормонов эстрогена и прогестерона, которые у будущих мам продуцируются в больших количествах, влагалищная среда становится кислой и неблагоприятной для размножения в ней патогенной микрофлоры, но при этом концентрация белых кровяных клеток на слизистой увеличивается. Это своеобразный природный защитный механизм, призванный сохранить беременность и здоровье будущего ребёнка.
В зависимости от заболевания-первопричины, вызвавшего повышение содержания иммунных телец на слизистой влагалища:
- женщина может ощущать зуд и жжение внешних и внутренних половых органов;
- болевые ощущения внизу живота - острые или тянущие;
- боли во время полового акта;
- страдать от частых и болезненных мочеиспусканий;
- могут наблюдаться выделения - белёсые или зеленоватые с неприятным запахом, пенистые, коричневатые;
- сопутствующая симптоматика - повышение температуры тела (при острых воспалительных процессах), общая слабость, сонливость, упадок сил, как признаки общей интоксикации организма продуктами жизнедеятельности патогенных микроорганизмов.
При обнаружении в мазке лейкоцитов сверх нормы обязательно сдаётся повторный мазок, и если результаты совпадают с предыдущим, выясняется причина повышения их концентрации, проводится дополнительная диагностика и по клиническим показателям назначается лечение.
Из собственного опыта. В период вынашивания беременности я несколько раз лечила молочницу (кандидоз). При этом лейкоциты в мазке тоже были повышены, но незначительно. Врач говорил, что это из-за ослабленного местного иммунитета. Ничего страшного, но лечить нужно, чтобы не развивались осложнения. Мне назначали вагинальные свечи и мази, плюс тампоны с полезными бактериями - лакто- и бифидо-, для восстановления нормальной микрофлоры. При беременности местная терапия самая безопасная.
Видео: лейкоцитоз при беременности - доктор Елена Березовская
Лечение, профилактика лейкоцитоза
Врач разрабатывает стратегию лечения индивидуально, основываясь на результатах диагностики, изучив анамнез (историю болезни), учитывая сам факт и срок беременности, а также особенности её протекания.
Терапия при лейкоцитозе всегда комплексная:
- в зависимости от возбудителя воспаления, назначаются антибактериальные, противовирусные, антигрибковые или антигистаминные препараты;
- купируется воспалительный процесс - для этого может применяться как общее (при скрытом и длительном течении заболевания), так и местное лечение, которое считается при беременности наиболее безопасным;
- проводятся мероприятия по восстановлению нормальной микрофлоры влагалища.
- Антибиотики во время вынашивания ребёнка назначаются при скрытых бактериальных инфекциях и венерических заболеваниях. Препараты подбираются на основании проведённых исследований чувствительности микроорганизмов-возбудителей к ним. Это могут быть Цефиксим, Ампициллин, Эритромицин. Наиболее опасным для терапии периодом считается первый триместр. Многие лекарства (в т. ч. и антибиотики) в это время будущим мамам принимать противопоказано. Поэтому врач, прежде чем делать назначения, тщательнейшим образом взвешивает соотношение пользы и вреда терапии для плода.
- Противовирусное лечение при выявленных вирусных инфекциях (папиломавируса, цитомегаловирусной, генитального герпеса и др.) чаще всего назначается препаратами интерферона - в форме ректальных и вагинальных свечей, а также таблеток для приёма внутрь.
- Местное противовоспалительное лечение - это спринцевания, свечи, вагинальные таблетки, мази (кремы):
- спринцевания назначаются короткими курсами по 4–5 дней, растворы готовятся с солью, содой, марганцовкой, медицинскими препаратами (Хлоргексидином или Мирамистином) и лекарственными травами, обладающими антисептическими, противовоспалительными и ранозаживляющими свойствами (акацией или ромашкой, зверобоем или календулой, шалфеем или мать-и-мачехой);
- противовоспалительные свечи - Полижинакс или Миратин-комби, Бетадин или Микожинакс, Гексикон и др. могут использоваться одновременно с общей терапией, для лечения грибковых инфекций (беременных чаще всего беспокоит молочница) назначаются свечи Ливарол, Кетоконазол, Пимафуцин и др. - курс лечения 10–14 дней, и при остром воспалении этого вполне достаточно;
- те же препараты выпускаются в форме мазей и кремов - антигрибковые мази Пимафуцин, Кандид или Нистатиновая, при аллергических реакциях назначается Гидрокортизоновая мазь, к противовоспалительным мазям относятся Синтомицина линимент, Тридерм и Левосин.
- Восстановление микрофлоры влагалища - заключительный этап лечения, длится он от 2 до 4 недель. Для увеличения содержания на слизистой молочнокислых бактерий хорошо подходят тампоны или свечи с Ацилактом, Бифидумбактерином, Лактобактерином и др. Для восстановления слизистой назначаются мази Вагинорм, Актовегин, Радевит.
Фотогалерея: медикаменты для терапии лейкоцитоза у беременных
Виферон - суппозитории ректальные противовирусные Отвар ромашки обладает противовоспалительными свойствами, используется для спринцеваний Цефиксим - антибактериальное средство широкого спектра действия Бифидумбактерин - назначается в виде тампонов для восстановления микрофлоры влагалища Гексикон - свечи вагинальные для лечения заболеваний женской половой сферы Эритромицин - антибиотик широкого действия для лечения бактериальной инфекции Хлогексидин - антисептический раствор для спринцеваний Кетоконазол - вагинальные суппозитории для лечения грибковых инфекций Левосин - противовоспалительная мазь для местного приенения Гидрокортизон - гормональный препарат, применяется при аллергической этиологии воспаления Мирамистин - антисептический раствор для местного применения, назначаемый для спринцеваний Полижинакс - противовоспалительные вагинальные свечи Цвет акации обладает противовоспалительными и бактерицидными свойствами Цветы календулы -обладают противовоспалительным и ранозаживляющим эффектом, отвары и настои из них используются для спринцеваний, ванночек, тампонов Актовегин - восстанавливает слизистую оболочку внутренних половых органов после лечения воспаления
При своевременном обнаружении лейкоцитоз и вызвавшие его половые инфекции поддаются лечению хорошо и серьёзных последствий за собой не несут. Но если болезнь переходит в скрытую, хроническую форму, она постепенно поражает весь организм, и вылечить её уже не так легко. Вот почему важно при беременности (да и не только) регулярно сдавать анализы и не пропускать плановые осмотры у гинеколога.
Отказ от лечения может привести к тяжело поддающимся коррекции последствиям:
- развитию хориоамнионита - это воспаление околоплодных вод и плаценты;
- отслоению плаценты;
- самопроизвольному аборту;
- подтеканию околоплодных вод на поздних сроках беременности;
- внутриутробному инфицированию плода;
- разрывам родовых путей в родах;
- гнойно-септическим заболеваниям после родоразрешения;
- спаечной болезни;
- непроходимости маточных труб;
- бесплодию;
- возникновению опухолевых образований и др.

В процессе лечения и после него обязательно сдаются мазки для контроля динамики и излеченности заболевания
Чтобы при вынашивании беременности избежать проникновения в организм инфекций, провоцирующих воспалительные процессы в половых органах и являющихся причиной повышения содержания белых кровяных телец (лейкоцитов) в мазке на флору:
- соблюдайте правила личной гигиены;
- пользуйтесь гипоаллергенными средствами по уходу за интимными зонами;
- не увлекайтесь спринцеваниями;
- носите свободное бельё из натуральных тканей;
- не переохлаждайтесь;
- пользуйтесь конрацептивами;
- занимайтесь сексом с проверенным партнёром;
- регулярно проходите обследования у лечащего врача-гинеколога.
Если лейкоциты в мазке повышены, не стоит надеяться на народные методы лечения. В этом случае они желаемого результата не принесут, так как здесь обязательно нужно диагностировать сопутствующее заболевание, которое, как правило, можно вылечить только антибиотиками или противовирусными препаратами.
Лейкоциты в мазке из влагалища при беременности могут присутствовать в пределах допустимой нормы. Если их содержание превышает норму, лечащий акушер-гинеколог назначает дополнительные обследования. Как правило, большое количество белых клеток крови в мазке - это признак инфицирования слизистой влагалища патогенными микроорганизмами и развития воспалительного процесса. После выяснения возбудителя и диагностики сопутствующего заболевания будущей маме назначается адекватное лечение. При выборе препаратов врач всегда должен учитывать срок беременности и особенности её протекания.
Лейкоциты отвечают за состояние иммунитета, и в период беременности очень важно следить за их количеством. Что они из себя представляют? Какова норма количества лейкоцитов? Каковы причины возможных отклонений, и как их лечить?
Лейкоцитами называют кровяные белые клетки, у которых есть ядро и цитоплазма. Эти тельца контролируют состояние иммунной системы
.
Они защищают организм от вирусов, бактерий и других элементов, угрожающих здоровью. Лейкоциты устраняют воспаления, нейтрализуют токсины и яды.
Лейкоциты и беременность
Уровень белых кровяных телец в период беременности заметно повышается . Это связано с тем, что защитная функция организма усиливается, пытаясь оградить от инфекций и вирусов не только женщину, но и малыша.
Количество лейкоцитов увеличивается не только во время вынашивания ребенка, но и в момент родовой деятельности. Для того, чтобы исключить наличие хронических и острых воспалений, женщина в течение всех девяти месяцев должна сдавать анализы, в которых лаборант своевременно обнаружит повышенное содержание лейкоцитов.
Норма количества лейкоцитов во время беременности
В период вынашивания малыша женщина постоянно сдает анализы мочи, крови, а также мазок на количество лейкоцитов. Для каждого исследования существуют свои нормы, и любые отклонения могут указывать на начало развития болезни.
Норма лейкоцитов в крови при беременности
 В первые три месяца
беременности содержание белых кровяных клеток в организме женщины повышаться не должно. Нормой считается следующий показатель: 3-9*10 9 /л.
В первые три месяца
беременности содержание белых кровяных клеток в организме женщины повышаться не должно. Нормой считается следующий показатель: 3-9*10 9 /л.
Уровень лейкоцитов начинает повышаться лишь со второго триместра беременности , так как в этот период в организме происходят серьезные изменения, приводящие к повышению уровня защиты иммунной системы и усилению кроветворения.
После четвертого месяца норма повышается до 11-15*10 9 /л. Однако, если количество лейкоцитов у беременной женщины находится на верхней границе, врач назначит дополнительные анализы для того, чтобы исключить начало развития какого-либо заболевания.
Норма лейкоцитов в моче при беременности
Каждая женщина перед плановым посещением гинеколога сдает анализ мочи. В случае развития инфекции количество лейкоцитов в урине повышается:
- нормой является показатель: 0-6 в поле зрения;
- незначительное увеличение количества: 10-15 в поле зрения (в этом случае можно говорить о первичной стадии развития какой-либо болезни);
- серьезное увеличение : 20-50 в поле зрения (такое повышение лейкоцитов указывает на гнойные процессы в органах мочевыводящей системы (цистит, пиелонефрит и др.)).
Норма лейкоцитов в мазке при беременности
При первом посещении гинеколога из влагалища беременной женщины берется мазок. С его помощью можно обнаружить патогенную микрофлору и скрытые инфекционные болезни, которые отражаются на внутриутробном развитии малыша. В норме уровень белых кровяных телец не превышает 20 клеток , но при патологии эта цифра увеличивается до 100 или больше.
Отклонения уровня лейкоцитов от норм и причины
Повышение или снижение уровня лейкоцитов указывает на развитие болезней.
Повышенные лейкоциты при беременности
Существует много причин повышения лейкоцитов в крови при беременности:

- наличие воспалительного процесса в организме (менингит, пневмония, холецистит и т. д.);
- болезни органов мочевыводящей системы;
- кровотечения и различные травмы (переломы, ожоги, раны и пр.);
- аллергия;
- воспаления, сопровождающиеся выделением гноя (перитонит);
- новообразования.
Повышение уровня лейкоцитов в моче при беременности говорит о развитии воспаления в органах мочевыводящей системы: цистит, пиелонефрит, мочекаменная болезнь и т. д. Помимо болезней, к увеличению количества белых телец крови в урине часто приводит постоянная наполненность мочевого пузыря.
Повышение лейкоцитов в мазке при беременности указывает на наличие скрытых инфекций:
- (кандидоз) – заболевание, которое вызывают грибки;
- эндометрит – воспалительный процесс, поражающий слизистую матки;
- дисбактериоз влагалища;
- уретрит – наличие воспаления в мочеиспускательном канале;
- цервицит – воспаление в цервикальном канале;
- новообразования (доброкачественные или злокачественные);
- аднексит – воспаление, поражающее маточные трубы и яичники;
- инфекции, которые передаются при половом акте (хламидиоз, сифилис и др.).
Пониженные лейкоциты при беремнности
В некоторых случаях уровень лейкоцитов в крови снижается. Такое явление также указывает на развитие патологий. Причинами снижения являются: грипп, краснуха, корь, гепатит, почечная недостаточность, колит, гастрит, нарушения работы эндокринной системы.
Лечение при отклонении от норм лейкоцитов
 Лечение повышенного или пониженного количества лейкоцитов направлено на устранение первопричины
, которой в большинстве случаев является инфекционное или вирусное заболевание.
Лечение повышенного или пониженного количества лейкоцитов направлено на устранение первопричины
, которой в большинстве случаев является инфекционное или вирусное заболевание.
Многие женщины для лечения повышенного или пониженного уровня лейкоцитов прибегают к народной медицине, однако такое лечение допустимо только в том случае, если болезнь только начала развиваться.
Видео «Лейкоциты во время беременности»
Предлагаем посмотреть видео о повышении и понижении количества лейкоцитов во время беременности.
Увеличение числа так называемый лейкоцитоз, может служить признаком серьезных неполадок со . Ранняя диагностика лейкоцитоза дает возможность вовремя начать терапию и предупредить неблагоприятные последствия А мазок на флору представляет собой наиболее быстрый и надежный способ исследования для получения полной картины о состоянии здоровья будущей матери.
Лейкоциты в мазке при беременности: знакомство с важными помощниками
Служат надежными помощниками для женщины. Эти кровяные микротельца помогают будущей матери быстро избавиться от недугов половой системы и их возможных осложнений.

Если же случилось существенное повреждение тканей, клетки крови увеличиваются в размерах и быстро разрушаются. Данному явлению сопутствует воспаление со всеми свойственными ему признаками. Часто наблюдаются отеки и гиперемия кожи. Помимо этого, в сложных состояниях может подскочить .
Взятие мазка: норма и отклонения

Если число кровяных телец продолжает стремительно множиться, это заканчивается лейкоцитозом. А лейкоцитоз, в свою очередь, развивается как реакция на вторжение в организм различных вирусов, на усиление и других проблем со здоровьем. Любое заболевание, вирус или серьезная аллергия могут спровоцировать потерю ребенка или привести к патологии в .
Знаете ли вы? Количество крови в теле будущей матери в течение всего периода вынашивания увеличивается вдвое (на 50%). А на протяжении нескольких суток после родов большинство женщин продолжают испытывать мышечные спазмы матки. С окращения матки являются способом избавления организма от избыточной крови.
Дополнительные анализы и обследования при повышении лейкоцитов в мазке при беременности
Если не удается выявить, почему при беременности в мазке повышены лейкоциты - для врача это значит, что требуется проведение более обширного анализа с целью дальнейшего правильного лечения. Дополнительными методами диагностики являются:
- Посев на микрофлору - микробиологическое исследование, дающее возможность определить состав микрофлоры. По итогам анализа удается также обнаружить болезнетворные микроорганизмы и установить их реакцию на .
- ПЦР-диагностика (аббревиатура расшифровывается как «полимеразная цепная реакция») - метод лабораторной диагностики, позволяющий с высокой подлинностью определить присутствие или отсутствие возбудителей инфекционных заболеваний.
- - ультразвуковое обследование трансвагинальным датчиком, позволяющее определить наличие воспаления в матке и .

Как при беременности уменьшить в мазке лейкоциты: лечение
По итогам полученных результатов дополнительных исследований врач устанавливает, почему в мазке присутствуют повышенные лейкоциты и чем лечить подобное состояние при беременности.
Медикаментозное лечение лейкоцитов в мазке при беременности
Если удалось выявить конкретное заболевание, врач назначает комплексное лечение, включающее местную и общую терапию.
При молочнице возможна терапия такими лекарственными средствами, как «Полижинакс» и .
При выявлении гонореи, сифилиса или уреаплазмы практикуется антибактериальное лечение. С этой целью врач выписывает такие препараты, как «Азитромицин», «Цефтриаксон», «Эритромицин».
Терапия полового герпеса в период беременности проводится только, если врач сочтет это целесообразным. Может быть назначена мазь «Зовиракс».
Важно! Самостоятельное определение диагноза и назначение лекарственных средств категорически неприемлемо.
Методы народной терапии от лейкоцитов при беременности
Если существенных расхождений от нормы не наблюдается, допустимо использование средств народной терапии. Однако без консультации врача в данном случае также не обойтись.

Травяные отвары . Для приготовления отвара подойдет календула, алоэ, шалфей, мать-и-мачеха. Целебные травы помогают привести в норму микрофлору влагалища. Принимайте сидячие процедуры в ванне с теплой водой и лечебным отваром.
Суппозитории с маслом . Хороший эффект оказывает масло облепихи. Немного масла смешайте с пчелиным воском. Растопите смесь на водяной бане. Затем добавьте 3 г сосновой смолы. Разлейте жидкость в формочки будущих свечей и охладите. Вставляйте по одной свечке (вагинально, перед сном).
Важно! До полного излечения желательно воздерживаться от интимных связей.
Профилактика
Врачи советуют женщинам на протяжении всего периода беременности соблюдать следующие профилактические меры:

- Избегайте лишних волнений и, тем более, серьезных стрессовых ситуаций. Будущей матери требуется полный покой.
- Пристально наблюдайте за любыми переменами в своем организме в течение всей беременности. Любое изменение может быть сигналом организма о серьезном недуге.
- Не пренебрегайте элементарными правилами личной гигиены.
- Пересмотрите свой рацион Употребление множества сладостей, а также острой, жирной и жареной пищи может стать причиной развития молочницы.
- Обогатите свой кисломолочными и белковыми продуктами.
Знаете ли вы? Самая длинная беременность на планете длилась 375 суток - больше года. При этом малыш появился на свет со стандартными параметрами. Самая короткая беременность продолжалась всего 22 недели и 6 суток. В результате родился здоровый ребенок длиной с шариковую ручку.
Женщина, готовящаяся стать матерью, должна прислушиваться ко всем советам лечащего врача. А если итоги исследований показали повышенные в мазке при беременности, главное здесь - не паниковать, особенно на поздних сроках. Лишний стресс лишь усугубляет состояние здоровья. Современные методы терапии позволяют эффективно решить данную проблему.
В крови содержатся особые тельца, способные противостоять различного рода инфекциям. Как вы уже догадались, речь идет о лейкоцитах - белых кровяных клетках, «стражах» на пути чужеродных агентов. Особенно важно контролировать уровень белых кровяных телец во время беременности, так как даже незначительное изменение их количества может указывать на развитие воспалительного процесса в организме.
Помимо общего анализа крови, всем женщинам в период беременности положено сдавать анализ влагалищных выделений (мазок на флору). Наличие лейкоцитов в мазке при беременности часто вызывает беспокойство у будущих мам, что вполне нормально, так как данный показатель играет далеко не последнюю роль в диагностике воспалительных заболеваний половых путей.
Лейкоциты в мазке при беременности. Для чего они нужны?
Ежедневно мы сталкиваемся с огромным количеством бактерий и вирусов, способных вызвать заболевание. Невозможно представить, как бы наш организм «отбивался» от всей этой инфекции, не будь у нас спасателей-лейкоцитов. Именно эти микроскопические клетки ежедневно сражаются с чужеродными агентами, атакующими органы и системы. Лейкоциты в мазке при беременности – вынужденная мера, на которую идет организм ради сохранения здоровья половой системы. При попадании во влагалище инфекционного агента, лейкоцит атакует его, выделяя специальные вещества, которые разрушают клеточную стенку "врага". В ответ на гибель лейкоцитов, выполнивших свое предназначение, к месту атаки бактериями выбрасывается новая партия белых кровяных телец, в результате чего их количество во влагалище повышается.
Лейкоциты в мазке при беременности. Норма или патология?
Если в мазке на флору были обнаружены лейкоциты – не стоит волноваться. Присутствие небольшого количества белых кровяных телец во влагалищных выделениях (до 15-20 в поле зрения) является абсолютной нормой. Из этого следует вывод: чем больше лейкоцитов в мазке при беременности, тем вероятнее развитие инфекционно-воспалительного процесса органов малого таза.
Наиболее частыми причинами увеличения лейкоцитов в мазке при беременности являются инфекции, которые способны вызывать такие заболевания, как:
- Кольпит, вульвовагинит, цервицит;
- Кандидоз (молочница), трихомониаз;
- Генитальный герпес;
- Кандидоз (молочница);
- Уреаплазмоз, хламидиоз, микоплазмоз;
- Сифилис, гонорея и т.д.
ВАЖНО! Лейкоциты в мазке при беременности в большом количестве не всегда указывают на наличие инфекции, передающейся половым путем. В большинстве случаев причина воспаления кроется в нарушении микрофлоры влагалища. Дело в том, что в период гестации в организме женщины растет уровень половых гормонов, которые, в свою очередь, влияют на Ph-реакцию во влагалище, делая ее более щелочной. На фоне таких изменений все условно патогенные «жители» влагалищной микрофлоры, в том числе и грибы рода Candida, начинают активно размножаться, провоцируя развитие воспалительного процесса.
Когда определяют лейкоциты в мазке при беременности?
Определение лейкоцитов в мазке в период беременности производится как минимум дважды: при постановке на учет по беременности в женской консультации, а также в сроке 30 недель гестации. При отклонении показателей влагалищных выделений от нормы назначают лечение, после чего повторно берут мазок на флору.
Помимо лейкоцитов в мазке также определяют микрофлору (в норме преобладают палочки), количество эпителия, наличие грибов, гонококков и трихомонад.
Тактика при повышении лейкоцитов в мазке при беременности:
1. Обследование.
Повторный анализ влагалищных выделений.
Бакпосев микрофлоры (производят посев выделений из шейки матки, уретры и влагалища на питательную среду, с целью культивирования патогенных бактерий и выявления их чувствительности к антибиотикам).
ПЦР на скрытые урогенитальные инфекции (уреаплазма, микоплазма, хламидии).
Выбор терапии зависит от причины повышения лейкоцитов в мазке при беременности. Например, в период обострения герпетической инфекции показано назначение противовирусной терапии, а при обнаружении гонококков или хламидий в мазке – врач в обязательном порядке назначает антибиотикотерапию.
ВАЖНО! Подбор тех или иных лекарственных препаратов при повышении лейкоцитов в мазке при беременности проводится строго в индивидуальном порядке, в зависимости от результатов обследования, срока гестации и особенностей организма. Не занимайтесь самолечением!
2. Лечение.
Назначение любых препаратов при «плохом» мазке из влагалища на малом сроке беременности крайне нежелательно, так как это может негативно отразиться на здоровье плода. Именно поэтому при не выраженном воспалении половых путей в первом триместре врачи с осторожностью назначают антибиотики, часто ограничиваясь безобидными препаратами местного действия, например, вагинальными свечами на основе йода (Бетадин), антисептиками местного действия (Цитеал). Такой препарат как Пимафуцин, обладающий противогрибковым и антибактериальным действием, также безопасен для плода и будущих мам, и может стать настоящим спасением при лечении воспалительного процесса органов малого таза на малых сроках беременности (обязательно проконсультируйтесь с врачом!).
Любая женщина, которая ожидает ребенка, регулярно посещает доктора и проходит осмотры: сдает мазок на наличие патогенных микроорганизмов. Это исследование является обязательным, так как повышенные лейкоциты в мазке при беременности осложняют ее течение, а иногда и способствуют преждевременному прерыванию.
Повышается количество лейкоцитов. Почему?
Функция белых кровяных клеток – уничтожение чужеродных организмов. Если инфекция формируется в половых путях, то количество лейкоцитов резко возрастает. У беременной женщины патогенная микрофлора может существовать давно, а выявиться только при сдаче мазка, когда снижается иммунитет.
В некоторых случаях исследование показывает пониженное количество лейкоцитов (менее 15). Это не страшно, и говорит об отсутствии активной половой жизни.
Когда сдавать анализ
Беременная обязательно должна сдать мазок в двух случаях:
- Когда становится на учет.
- Если первый анализ не выявил патологии, и в дальнейшем женщина себя чувствовала хорошо, то анализ сдается, когда беременность достигает 30 недель.
Забор мазка выполняется чаще, если раньше наблюдались отклонения от нормальных показателей.
Лейкоциты. Показатели нормы

Иногда белые кровяные тельца присутствуют во влагалище у здоровой женщины. В норме лейкоциты в мазке у беременных составляют до 15 единиц (20 – максимальное значение), так как у женщин может возрастать количество этих клеток, когда они ждут малыша.
Воспалительный процесс вызывает повышение числа лейкоцитов. Чем сильнее воспаление, тем их больше. Начать терапию – самое разумное, что необходимо быстрее предпринять.
Однако если повышены лейкоциты в мазке при беременности незначительно, а самочувствие женщины не нарушается, нужно все равно лечиться, чтобы не было заражения плода, либо его инфицирования во время родов.
Почему происходят нарушения?
Причины повышения лейкоцитов в мазке при беременности различны:
У женщин кандидоз обнаруживается чаще всего, а в мазке также определяются грибки (дрожжи), которые вызывают возникновение болезни. Из-за низкого иммунитета кандидоз встречается уже в первом триместре.
Отображаются в мазке большим количеством белых кровяных телец и присутствием кокков венерические болезни.

Кроме этого, лейкоцитоз определяют такие факторы:
- Кольпит.
- Аднексит.
- Цервицит
- Вагинит.
- Венерические болезни.
- Кишечный дисбактериоз.
Дополнительная информация: в некоторых случаях рост патогенной микрофлоры бывает при нарушениях гормонального баланса либо после антибактериального лечения.
Если причина неизвестна

Если неизвестно, почему произошло повышение количества белых телец, доктора назначают дополнительные исследования:
- Бактериологический посев микрофлоры: с целью культивирования микробов и их восприимчивости к антибактериальным препаратам на питательную среду производится посев выделений.
- Высокоточный метод – ПЦР (полимерная цепная реакция) диагностика на скрытые генитальные инфекции.
- Иммунологические исследования.
Лечение
Доктор при назначении лечения руководствуется многими причинами, это:
- Состояние организма.
- Срок. В первом триместре назначение каких-либо препаратов не рекомендуется, ведь плод находится в стадии формирования. Доктора прописывают средства местного действия (антисептики, свечи) и редко прибегают к терапии антибиотиками.
- Индивидуальные особенности.
- Чувствительность болезненных микроорганизмов к различным препаратам.
В зависимости от вышеназванных причин, назначается адекватное лечение при:
Молочнице

Терапия проводится безопасными для здоровья ребенка противогрибковыми препаратами (нистатин, тержинан, бетадин, залаин, пимафуцин), которые выпускаются в виде свечей, кремов, мазей. Если болезнь имеет острое течение, придется пить таблетки.
Гонорее, уреаплазмозе
Прописываются антибактериальные препараты, которые не вредят плоду (эритромицин, цефтриаксон, азитромицин). Терапия проводится только тогда, когда высок риск осложнений.
Сифилисе
Лечится антибиотиками (цефтриаксон, пенициллин) в 2 этапа:
- Специфическая терапия.
- Повтор для профилактики на 20 – 24 неделях беременности.
Дисбактериозе влагалища

Если после прохождения лечения лейкоциты в мазке у беременной не уменьшаются, то можно говорить о дисбактериозе. В таком случае лечение антибактериальными свечами повторяется несколько раз за беременность.
Генитальном герпесе
Болезнь лечится только тогда, когда позитивный результат для женщины выше риска для плода. Тогда применяется мазь зовиракс.
Если не обнаружен возбудитель заболевания, а местная терапия не помогает, беременной будет необходимо пройти курс терапии антибиотиками.
Заключительный этап терапии – увеличение содержания молочнокислых бактерий (восстановление нормальной флоры влагалища) приведение в норму лейкоцитов в мазке при беременности.
Для этого используются:
- Тампоны либо свечи с пробиотиками (бифидобактерин, лактобактерии, ацилакт). 14 – 25 дней – составляет курс лечения.
Важно: если не лечить болезнь у матери, то малыш, проходя через родовые пути, тоже может ею заразиться.
Народные методы лечения
Флора восстанавливается с помощью спринцеваний травами: корой дуба, ромашкой, календулой, шалфеем и раствором аптечного препарата – хлорофиллипта. Результат лечения – нормальный мазок.
Видео о способах терапии молочницы у беременных.
Помните: перед началом лечения, в том числе народными методиками проконсультируйтесь с доктором. Врач назначает дополнительное обследование, чтобы назначить препараты, которые не только восстанавливают микрофлору, но и устраняют вызвавшие нарушения причины.
Если болезнь лечить несвоевременно и неправильно, то процесс инфицирования отразится на здоровье ребенка или, что еще хуже, поспособствует прерыванию беременности.